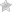Пусковым механизмом прогрессирования заболеваний поджелудочной железы (ПЖ) при метаболическом синдроме служит воспаление, тесно сопряженное с жировой инфильтрацией ПЖ на фоне ее ожирения.
Рис. 1. Роль поджелудочной железы в патогенезе метаболического синдрома
Рис. 2. Ультразвуковая диагностика стеатоза поджелудочной железы
Рис. 3. Компьютерная томография: изменения поджелудочной железы во всех ее отделах
Рис. 4. Жировая инфильтрация. Дистрофия и некроз ацинусов (окраска гематоксилином и эозином, 20-кратное увеличение)
Рис. 5. Отек стромы на фоне жировой инфильтрации (окраска гематоксилином и эозином, 20-кратное увеличение)
Изменения ПЖ, характерные для метаболического синдрома, не только вторичны на его фоне, но и способствуют прогрессированию данного синдрома и развитию осложнений, замыкая патогенетический круг.
История изучения изменений ПЖ при ожирении насчитывает около 100 лет. В 1930-х гг. J.H. Schaefer и R.F. Ogilvie показали, что у тучных людей масса ПЖ больше, чем у людей с нормальной массой тела [1, 2]. С появлением лучевых методов исследования была установлена высокая корреляция между стеатозом ПЖ, избыточным весом и сахарным диабетом (СД) 2-го типа [3].
В ходе современных экспериментов на мышах и крысах, получавших специальную диету, богатую жирами, продемонстрирована достоверная связь между режимом питания и стеатозом ПЖ с последующим развитием дисфункции бета-клеток и формированием СД 2-го типа [4, 5]. В отличие от мышей с неизмененной массой тела у особей с ожирением ПЖ содержала больше общего панкреатического жира, триглицеридов, свободных жирных кислот (СЖК), но меньше фосфолипидов и холестерина.
СЖК служат субстратом для перекисного окисления липидов, способствуют нарушению целостности клеточных мембран клеток ПЖ и одновременно повышают выработку провоспалительных цитокинов (фактора некроза опухоли альфа, интерлейкинов 6 и 8). На основании этого исследователи предположили, что выявленные отличия могут быть связаны с провоспалительной активностью жировой ткани. Так впервые был предложен термин «неалкогольный стеатопанкреатит».
Экспериментальные данные подтверждают влияние эндотоксинемии на развитие стеатоза ПЖ с формированием СД 2-го типа [6].
Ожирение и инсулинорезистентность являются причиной жировой инфильтрации многих органов, в том числе ПЖ. В исследовании E.J. van Geenen и соавт. [7] выявлена прямая связь между неалкогольной жировой болезнью печени и жировой болезнью ПЖ. Показано, что внутрилобулярное и тотальное ожирение ПЖ (стеатоз) достоверно зависит от активности стеатогепатита (р = 0,02 и р = 0,03).
Нарушение липидного обмена проявляется атерогенной дислипидемией, при которой значительно повышается концентрация СЖК в паренхиме ПЖ, что в свою очередь приводит не только к снижению активности инсулина, но и к дисфункции бета-клеток, главным образом к их апоптозу [8, 9].
Исследователи до сих пор изучают другие причины развития инсулинорезистентности, которая, как известно, играет определенную роль в патогенезе метаболического синдрома и стеатоза ПЖ.
Речь, в частности, идет об агентах, усиливающих воспалительную реакцию, таких как фактор транскрипции NF-kappaB и его активатор IKK-бета [10, 11], селенопротеин P [12], адипокины (лептин, апелин, оментин и т.д.) [13].
Кроме того, развитию стеатоза ПЖ способствуют такие панкреатогенные факторы, как злоупотребление алкоголем и желчнокаменная болезнь [14].
Таким образом, различные пути развития жирового перерождения (стеатоза) ПЖ доказывают его полиэтиологичность (от банального избыточного питания, связанного с пищевым поведением, до нарушений на генном уровне) (рис. 1).
Большинство исследователей сходятся во мнении, что клинико-функциональное состояние ПЖ при метаболическом синдроме представляет собой дисметаболическую панкреатопатию (стеатоз, липогенный панкреатит, неалкогольную жировую болезнь ПЖ), которая заключается в диффузном развитии жировой ткани во всех отделах органа и сочетается с вялотекущим воспалением на фоне ожирения/метаболического синдрома [2, 4, 14].
Рост числа онкологических заболеваний на фоне ожирения также затрагивает проблему стеатоза ПЖ. Высока вероятность развития злокачественных образований ПЖ на фоне стеатоза [15]. Помимо этого хронический панкреатит на фоне стеатоза ПЖ характеризуется более тяжелым течением и менее благоприятным прогнозом для жизни [14, 16].
Между тем клинико-функциональное состояние ПЖ при метаболическом синдроме, равно как и диагностические особенности стеатоза ПЖ, недостаточно изучены [17, 18]. На сегодняшний день представлено незначительное количество работ.
Как правило, это обзорные статьи или экспериментальные работы, в которых клинико-функциональному состоянию ПЖ при метаболическом синдроме уделено мало внимания [4, 16, 19].
К тому же приведенные в этих работах результаты исследований носят противоречивый характер.
Безусловно, все сказанное определяет актуальность проблемы стеатоза ПЖ, в частности его клинических особенностей и диагностики.
Клинические особенности
Специфических клинических проявлений стеатоза ПЖ не существует. Его основной признак – болевой синдром, который отличается от такового при хроническом панкреатите меньшей выраженностью. Схожими остаются локализация и иррадиация.
Абдоминальная боль у 45–56% пациентов сопровождается диспепсическими явлениями – рвотой, тошнотой, вздутием живота [14].
Наиболее часто сочетание именно этих двух симптомов разной степени выраженности имеет место у больных с СД 2-го типа и/или нарушением толерантности к глюкозе [5, 6, 11].
Обращает на себя внимание и тот факт, что стеатоз ПЖ нередко сочетается, в частности, с неалкогольной жировой болезнью печени, холестерозом желчного пузыря, хронической ишемической болезнью органов пищеварения, которые относятся к холестерин-ассоциированным заболеваниям.
Кроме того, замечено, что больные стеатозом ПЖ страдают избыточным весом. Индекс массы тела у них нормальный или превышает норму (более 30 кг/м2). Это отличает больных стеатозом ПЖ от больных хроническим панкреатитом. Для последних характерно снижение ИМТ (менее 25 кг/м2) [14].
Диагностические особенности
При обследовании пациентов со стеатозом ПЖ применяются как общеклинические, лабораторные, так и инструментальные методы.
В биохимическом анализе крови часто выявляются гиперхолестеринемия, преимущественно за счет повышения уровня триглицеридов, и невысокий уровень амилазы.
Кроме того, отмечается тенденция к гипергликемии и более высоким показателям в сыворотке крови гамма-глутамилтранспептидазы.
Для хронического панкреатита характерны более высокие значения показателей воспаления, таких как лейкоцитоз, скорость оседания эритроцитов, и повышенная активность амилазы.
Из наиболее доступных инструментальных методов исследования в диагностике стеатоза ПЖ чаще применяется ультразвуковое исследование (УЗИ) [20], чувствительность которого варьирует от 37 до 94%, а специфичность – от 48 до 100% [21].
При УЗИ стеатоз ПЖ отображается в виде неравномерного повышения эхогенности железы, сочетающегося с некоторой неотчетливостью внутренней структуры органа (уменьшение внутренней зернистости) и смазанностью контуров (рис. 2).
Сочетание УЗ-признаков неалкогольной жировой болезни печени и стеатоза ПЖ отмечается в 68%, стеатоза ПЖ и нормальной УЗ-картины печени – в 30% случаев. Только в 2% случаев признаки стеатоза печени не ассоциируются со стеатозом ПЖ [22].
Следует отметить, что в отличие от методики расчета денситометрических параметров на основании компьютерной томографии (КТ) интерпретация ультразвуковых критериев стеатоза не исключает субъективной оценки врача.
Именно поэтому наряду с ультразвуковым методом диагностики стеатоза ПЖ необходимо использовать КТ. Данный метод рассматривается как неинвазивный метод исследования, позволяющий достоверно диагностировать стеатоз ПЖ.
Прямыми признаками стеатоза ПЖ при КТ служат снижение денситометрических показателей (менее 30 единиц Хаусмана (Hausmann) – ед. Н), дольчатое строение железы с выраженными жировыми прослойками.
На рисунке 3 представлена КТ-картина нескольких последовательно выполненных срезов, на основании которых можно четко определить изменения ПЖ во всех ее отделах.
В то же время плотность нормальной ткани ПЖ существенно выше – 35–50 ед. Н.
Чаще встречается распространенный характер стеатоза ПЖ. На сканограммах он выглядит в виде ослабления сигнала. Реже отмечаются так называемые локальные формы, требующие дифференциальной диагностики от очагового поражения ПЖ. Обычно они встречаются в теле и хвосте ПЖ, реже в области головки.
Трудности дифференциальной диагностики стеатоза ПЖ от очаговых поражений ПЖ отмечаются при невыраженном стеатозе. В связи с этим КТ не рассматривается как единственно достоверный метод исследования. В таких случаях для уточнения диагноза стеатоза ПЖ используется магнитно-резонансная томография (МРТ).
Таким образом, лучевые методы диагностики (КТ, МРТ) позволяют объективизировать диагностику стеатоза ПЖ. В настоящее время с диагостической целью используется тонкоигольная пункционная биопсия ПЖ (рис. 4 и 5).
- Подходы к терапии
- Лечение стеатоза ПЖ без клинических проявлений (отсутствие болевого и диспепсического синдромов) предусматривает соблюдение общих рекомендаций для больных с метаболическим синдромом [23]: коррекцию веса, сбалансированное питание, лечение инсулинорезистентности, атерогенной дислипидемии, сопутствующих заболеваний билиарного тракта.
- При симптомном течении стеатоза ПЖ показаны прежде всего ферментные препараты как средства заместительной терапии купирования болевого и диспепсического синдромов.
При выборе ферментных препаратов следует руководствоваться степенью секреторной недостаточности ПЖ и выраженностью болевого синдрома. При стеатозе ПЖ секреция липазы страдает в большей степени, чем амилолитические и протеолитические ферменты [9].
Наиболее обоснованным считается применение ферментных препаратов в микросферах – Креон® 25000 или Эрмиталь®.
При болевом синдроме рекомендуются миотропные спазмолитики, препараты, улучшающие микроциркуляцию (Дибикор® 500 мг/сут в течение четырех недель), статины при гиперхолестеринемии (Крестор® 5 мг/сут до нормализации липидного спектра), препараты фиброевой кислоты при гипертриглицеридемии (Трайкор 145 мг/сут в течение четырех недель), сорбенты, ингибиторы протонной помпы (Омез® 20 мг/сут по требованию), препараты, уменьшающие инсулинорезистентность (Метформин Лонг от 1000 мг/сут). Кроме того, проводят санацию кишечника рифаксимином 800 мг в течение семи дней с последующим приемом пробиотиков.
Заключение
Итак, изложенное выше позволяет утверждать, что метаболический синдром связан со стеатозом ПЖ. Именно поэтому при метаболическом синдроме важно уточнять особенности состояния ПЖ.
Изменения ее функций имеют значительный удельный вес в развитии основных составляющих метаболического синдрома – гиперинсулинемии, инсулинорезистентности, нарушения толерантности к глюкозе.
В то же время гиперинсулинемия, гипергликемия, дислипидемия и микроциркуляторные нарушения отягощают состояние ПЖ.
- КЛЮЧЕВЫЕ СЛОВА: поджелудочная железа, ожирение, патогенез, Креон, Эрмиталь
Источник: https://umedp.ru/articles/klinikodiagnosticheskie_osobennosti_steatoza_podzheludochnoy_zhelezy_u_patsientov_s_metabolicheskim_.html
Жировая инфильтрация поджелудочной железы: что это такое ?
Жировая инфильтрация поджелудочной железы – патологическое состояние, при котором здоровые клетки этого органа превращаются в жир. Размер поджелудочной остается без изменений, но она постепенно утрачивает все свои функции.
Данное заболевание отличается длительным бессимптомным течением, из-за чего может привести к развитию серьезных осложнений. Чаще всего жировая инфильтрация развивается у людей с острым или хроническим панкреатитом, избыточной массой тела.
Болезнь может сопровождаться возникновением серьезных проблем с печенью.
Что это такое, жировая инфильтрация поджелудочной железы?
При ожирении поджелудочной железы происходит нарушение обменных процессов в организме. Клетки, которые умирают в этом органе, замещаются липидами. Организм сохраняет целостность органа, однако ряд его функций утрачивается. Чаще всего причинами данной патологии являются:
- Употребление алкогольных напитков.
- Острый или хронический панкреатит.
- Избыточная масса тела.
- Наличие родственников с диффузными изменениями в печени по типу жировой инфильтрации повышает риск возникновения стеатоза.
- Несоблюдение режима питания при панкреатите.
- Применение неправильных лекарственных средств при воспалении поджелудочной железы.
Статистика показывает, что в большинстве случав жировая инфильтрация диагностируется у пожилых людей – у молодых поджелудочная железа самостоятельно справляется с нагрузками.
Признаки
На начальных стадиях развития болезни симптомы развивающегося ожирения поджелудочной железы могут вообще отсутствовать.
Признаки патологии не возникают до тех пор, пока у человека не происходит сдавление определенных участков этого органа.
Со временем пациент начинает замечать, что у него появилась сухость во рту, повысилась утомляемость, на слизистой оболочке рта появились язвочки. При дальнейшем развитии патологии возникают следующие проявления:
- Метеоризм.
- Тошнота и рвота.
- Частая диарея.
- Тупые опоясывающие боли в правом подреберье.
- Зуд и покраснение кожных покровов.
- Снижение массы тела пациента.
- Сильные боли в брюшине.
Нужно учитывать, что жировая инфильтрация поджелудочной железы и печени, или гепатоз, – процесс, который может долгое время не проявлять себя никакими признаками.
Стадии
Чтобы лечение для ожирения поджелудочной железы было подобрано максимально эффективным, специалисту после подробной диагностики необходимо определить стадию патологического процесса. На данный момент врачи выделяют 3 стадии:
- Менее 30% клеточной ткани подверглись изменению.
- От 30% до 60% ткани поджелудочной заменились жировыми клетками.
- Более 60% железы переросло в жир.
Учитывайте, что подобная классификация показывает лишь степень распространенности патологии – она не указывает на тяжесть протекающих процессов. Определить, какие осложнения дала болезнь, удастся только после определения точной локализации и скученности жира.
Диагностика
Чтобы лечение жировой инфильтрации поджелудочной железы было максимально эффективным, пациенту необходимо пройти подробную диагностику. Ее назначит лечащий врач. Чтобы определить степень поражения, больного отправляют на следующие процедуры:
- УЗИ поджелудочной железы – наиболее точный метод диагностики липодистрофии органа. Он меняет свою эхогенность, покрывается белыми пятнами.
- Общий и биохимический анализы крови – по их результатам удается определить повышенный уровень альфа=-амилазы.
- Контрастный рентген – позволяет определить, насколько функционирует каждый проток органа.
- КТ и МРТ – наиболее обширные методы диагностики, позволяющие получить информацию обо всех протекающих в организме процессах. Они необходимы для исключения злокачественной природы изменений.
Только после расширенной диагностики лечащий специалист сможет назначать эффективную и безопасную терапию патологии.
Лечение
Только при комплексном подходе вам удастся полностью избавиться от жировой инфильтрации поджелудочной железы. Одного приема лекарственных препаратов в этом случае недостаточно. Чтобы полностью вылечиться, нужно действовать по следующей схеме:
- Определение точных причин, почему возникли отклонения.
- Лечение и защита поджелудочной железы при помощи медикаментозных препаратов.
- Прием витаминных комплексов и препаратов на растительной основе.
- Пересмотр принципов питания, соблюдение специальной диеты.
- Проведение физических разминок, дыхательной гимнастики.
- Ведение здорового образа жизни: полный отказ от вредных привычек.
Подобные меры применяются только при замещении менее 60% поджелудочной железы. Если патологический процесс распространился на больший периметр, человеку могут провести хирургическое вмешательство по иссечению жировых тканей.
Возможные осложнения
Жировая дистрофия – достаточно опасное заболевание. При длительном отсутствии комплексного лечения данная патология легко может спровоцировать возникновение следующих патологий:
- Образование язв на стенках близлежащих органов.
- Резкое снижение глюкозы в крови.
- Образование и движение мелких камней по протокам желчного пузыря.
- Развитие сепсиса.
- Появление расстройств в психике.
- Образование нарывов в поджелудочной, которые могут перерасти в брюшную полость.
- Образование кист внутри органа.
- Нагноения и разрыв в кишечнике.
Принципы питания
Жировая инфильтрация поджелудочной железы требует полного изменения рациона и принципа питания. Очень важно не перезагружать орган, который не может полноценно выполнять возложенные на него функции.
В рационе должно присутствовать как можно больше растительных масел и нежирных кислот. Нередко на фоне данной патологии развивается сахарный диабет, из-за которого может возникнуть диабетическая ретинопатия.
В таком случае откажитесь от употребления простых углеводов.
После прохождения лечения необходимо сдать контрольный анализ крови и пройти УЗИ органов брюшной полости. Данная патология может вызвать серьезные нарушения в обменных процессах, поэтому комплексное обследование стоит проходить 2 раза в год.
Если вы будете соблюдать принципы правильного питания, то вы не допустите возникновения жировой инфильтрации. При данном заболевании запрещено употреблять продукты, которые замедляют пищеварение и могут спровоцировать воспалительный процесс.
Стоит полностью отказаться от:
- Жирного, жареного, копченого.
- Алкогольных напитков.
- Острого, соленого, маринованного.
- Сладкого, сдобной выпечки, других кондитерских изделий.
Человек с поражением поджелудочной железы должен питаться часто, но небольшими порциями.
Сразу после еды ложиться запрещено, так как это спровоцирует застойные явления в кишечнике – вызовет дополнительную нагрузку на орган. Очень важно пить как можно больше чистой воды – не менее 3 литров в день.
Также можно разнообразить рацион минеральными магниево-сульфатными водами или отварами из лекарственных растений.
Источник: https://myzhelezy.ru/smeshannoj-sekretsii/podzheludochnaya/zhirovaya-infiltratsiya.html
История болезни
ГБОУ
ВПО Башкирский Государственный
Медицинский университет
ФИО:
Дата
поступления больного:13.02.12
Палата
№ 206
Клинический
диагноз: Острый рецидивирующий
панкреатит.Панкреонекроз.Псевдокиста
головки поджелудочной железы.
Сопутствующие
заболевания: Хронический поверхностный
гастродуоденит.
Дата
курации студентом: 19.03.12
Куратор:
студентка группы П404В
Галяутдинова
А.И.
Уфа,
2012 г
ПАСПОРТНЫЕ
ДАННЫЕ:
-
Ф.И.О.
-
Возраст 27 лет
-
Место работы: водитель
-
Место жительства г.Ульяновск
-
Дата и время поступления в клинику: 27. 12. 09 г 11.00
-
Направлен ПСП-2
-
Предварительный диагноз: Острый панкреатит.
-
Клинический диагноз: Острый рецидивирующий панкреатит.Панкреонекроз.
-
Сопутствующие заболевания: Хронический поверхностный гастродуоденит.
-
Осложнения в течение заболевания: отсутствуют
-
Назначение операции: лапаротомия
-
Исход: Благоприятный
- ЖАЛОБЫ
БОЛЬНОГО - Жалобы
на боли в эпигастральной и пупочной
областях, средней интенсивности,
опоясывающего характера, тяжесть в
левом подреберье, возникающие через 1
час после приема пищи, тошноту, рвоту,не
приносящую облегчения. - ANAMNESIS
MORBI
24
декабря 2009 года почувствовал резкую
боль в области эпигастрия ,больше
слева,так же тошноту.В течении дня была
рвота,не приносящая облегчения.За
мед.помощью не обращался.Боль купировал
приемом димедрола (5тб).На следующий
день обратился в поликлинику, но от
госпитализации в больницу отказался.
26
числа боли продолжались,принимал самостоятельно таблетки димедрола.27
числа утром,всвязи с общим ухудшением
состояния вызвал бригаду скорой мед.
помощи и был доставлен в приемный покой
МУЗ УГКБСМП.По прибытии был госпитализирован
в хирургическое отделение .
После осмотра
дежурным хирургом был поставлен
предварительный диагноз-острый
рецидивирующий панкреатит и назначено
дополнительное обследование.Результаты
УЗИ: Острый панкреатит.Псевдокиста
головки поджелудочной железы.ФГДС:хронический
поверхностный гастродуоденит.В ОАМ
белок.лекоцитурия,эритроцитурия.Диастаза
мочи 140(повышена).
До дня курации больной
получал консервативное лечение.; 4 января
2010 года случилось резкое ухудшение
состояния..Диастаза мочи поднялась до
280. ,общий билирубин до 61,5 ммоль/л,из него
прямого 34.2 ммоль/л.
6
января больной пришел в стабильное
состояние.По результатам УЗИ :острый
панкреатит,деструкция паренхимы
поджелудочной железы.
Известно
, что с аналогичными жалобами обращался
в 2001 году,поставлен диагноз острый
панкреатит. тогда впервые появились
тупые боли в эпигастральной области, а
также возникла тошнота и рвота. В 2005
году-острый рецидивирующий панкреатит.
Данных
обьективного исследования-при глубокой
пальпации незначительная болезненность
в области эпигастрия и левом подреберье.
ANAMNESIS
VITAE
родился
в 1981 году, в городе Ульяновске, в семье
рабочего. Материально-бытовые условия
в детские годы были удовлетворительными. В школу пошёл в возрасте 7 лет, учился
удовлетворительно. Окончил 11 классов
после чего поступил в ПТУ ,но не окончил.
В 2000 году служил в армии.С 2002 года работает
водителем.. Не женат. В данный момент
материально-бытовые условия
удовлетворительные. Из перенесённых
заболеваний отмечает грипп, ангину,
ОРВИ, ветряную оспу. Операций не
проводилось.
Туберкулёз и венерические
заболевания отрицает.
В
анамнезе- сахарный диабет.
Непереносимости
лекарственных средств не отмечает. Со
слов больного: алкоголь употребляет
умеренно. Курит. Наследственность не
отягощена. STATUS
PRAESENTS Общее состояние больного на момент
осмотра удовлетворительное, положение
активное, сознание ясное, выражение
лица спокойное. Телосложение правильное,
конституция астеническая..
Вес 70 кг,
рост 180 см, температура тела в подмышечной
впадине 36,7 0 С. Кожа бледно-розовая,
без пигментаций. Сыпей, трещин, геморрагий,
расчёсов нет. Видимых опухолей нет.
Влажность кожи умеренная, её эластичность
и тургор тканей сохранены. Ногти и волосы
без патологических изменений. Видимые
слизистые розового цвета, без высыпаний,
влажные.
Подкожная жировая клетчатка
недостаточно развита, толщина кожной
складки в области угла лопатки один
сантиметр.
Отеков
нет. Крепитации, болезненности при
пальпации нет. Лимфатические узлы —
затылочные, околоушные, подчелюстные,
подбородочные, шейные, надключичные,
подключичные, подмышечные, локтевые,
паховые, подколенные, не пальпируются,
кожа над ними без изменений. Мышцы
развиты равномерно, тонус их сохранен,
сила не уменьшена.
Контрактур, уплотнений
в мышцах нет.. Кости без патологических
изменений. Искривлений позвоночника,
за исключением физиологических, нет.
Болезненности при пальпации, перкуссии
костей нет. Суставы обычной формы,
безболезненны, кожа над ними без
изменений. Движения в суставах сохранены
в полном объёме, без хруста, свободные.
Болезненности при пальпации суставов
нет.
Нервно-психический
статус:
Сознание ясное, речь внятная. Больной ориентирован в месте, пространстве и
времени. Сон и память сохранены. Со
стороны двигательной и чувствительных
сфер патологии не выявлено. Походка без
особенностей. Сухожильные рефлексы без
патологии. Оболочечные симптомы
отрицательные. Зрачки расширены, живо
реагируют на свет. Адекватен во времени
и пространстве
Сердечно-сосудистая
система
Границы
сердечной тупости в норме.Тоны сердца
ясные,ритмичные.
АД
120/80, Ps=ЧСС=72 уд/мин.ритмичный,удовлетворительных
качеств.
Дыхательная
система
На
момент курации носовое дыхание не
затруднено. Отделяемого из носа нет.
Грудная клетка симметрична, правильной
цилиндрической формы, обе ее половины равномерно участвуют в акте дыхания. Дыхание ритмичное, ЧДД=18 в 1 мин.
- При
пальпации грудная клетка безболезненна,
нормальной резистентности. - Перкуторно
над всей площадью проекции легких
определяется ясный легочный звук. - Границы
легких не изменены. - Аускультативно
над всей поверхностью легких определяется везикулярное дыхание. - Хрипов
нет. - Пищеварительная
система
На
момент курации слизистая полости рта
розового цвета, десны без патологических
изменений. Язык влажный, обложен беловатым
налетом. Десны без патологических
изменений. Зубы кариозные.
Патологических
изменений небных миндалин нет.
Живот
не вздут. Форма живота не изменена, при
осмотре живот симметричен, пупок втянут,
равномерно участвует в акте дыхания.
Пальпация.
Поверхностная по Образцову – Стражеско
безболезненна, живот мягкий. Грыжевых
выпячиваний не обнаружено. Симптом
Щеткина – Блюмберга отрицательный.
Симптом
Керте(умеренное напряжение мыщц в
надчревной области), Мейо-Робсона(болезненность
в левом реберно-позвоночном
углу)отрицательные. Симптом Мондора,
Воскресенского,– отрицательные.
При
глубокой пальпации живота выявлена незначительная болезненность
в области левого подреберья и эпигастральной
области.Напряжение брюшной стенки
отсутствует.
В
левой подвздошной области пальпируется
сигмовидная кишка.диаметром 2
см,подвижная,эластичная,безболезненная,не
урчит.В правой подвздошной области
пальпируется слепая кишка-2 см в
диаметре,мягкая,подвижная.
безболезненная,не
урчит.Остальные отделы толстой кишки
не пальпируются.При перкуссии области
живота-тимпанический звук.Перистальтика
кишечника активная.Шум трения брюшины
отсутствует.Стул оформленный.1 раз в
сутки.
Печень
у края реберной дуги, селезенка не
пальпируется.Правая акромиальная.лопаточная
точки безболезненны,симптомы
Мерфи,Кера,Ортнера, френикус-отрицательные.размеры
печени по данным перкуссии по Курлову
9см*8см*7см.
Размеры
селезенки –длинник по 10 ребру 6
см,поперечник 4 см.
Мочевыделительная
система
Визуально
область поясницы не изменена. Симптом
поколачивания отрицательный с обеих
сторон. При глубокой пальпации почки
малоподвижны, гладкие, эластической
консистенции.
- При осмотре, пальпации и перкуссии области мочевого пузыря патологии не выявлено
- Мочеиспускание
произвольное, безболезненное, цвет мочи
соломенно-желтый, прозрачная. - Половые
органы развиты по мужскому типу,
соответственно возрасту.
STATUSLOCALIS Осмотр:
живот симметричный с обеих сторон, не
вздут, брюшная стенка в акте дыхания участвует. Венозной сети и перистальтики
не видно, послеоперационных рубцов нет,
стрий нет, видимых объемных образований
нет.
- Перкуссия:
- печень:
размеры по Курлову: 9*8*7см - селезенка:
поперечный размер 10см - Поперечный
размер- 4 см
Пальпация:
При поверхностной пальпации передняя
брюшная стенка не напряжена, безболезненна,
локальных объемных образований нет.
Диастаз и грыжевых ворот не обнаружено.
При глубокой пальпации в левой подвздошной
области определяется безболезненная,
ровная, плотноэластической консистенции
сигмовидная кишка,слева- слепая .
Поперечно-ободочная кишка не пальпируется.
Аускультация:
Перистальтика кишечника активная.
Специальные
приемы исследования:
симптомы Керте, Воскресенского,
Мейо-Робсона отрицательные. Симптом
Шеткина-Блюмберга отрицательный.
- СВоДКА
ПАТОЛОГИЧЕСКИХ ДАННЫХ - На
основании жалоб,данных анамнеза,осмотра
выставлен - ПРЕДВАРИТЕЛЬНЫЙ
ДИАГНОЗ Острый рецидивирующий панкреатит. - ПЛАН
ОБСЛЕДОВАНИЯ: - I.
Лабораторные методы исследования 1)
Общий анализ крови 2) Общий анализ
мочи - 3)
Биохимический анализ крови
4) Анализ
мочи на диастазу - 5)Кровь
на сахар -
II.
Инструментальные методы исследования 6) УЗИ органов брюшной полости 7) ЭКГ - 8)ФГДС
- ОАК
| 28.12.09 |
Источник: https://studfile.net/preview/4021308/
Жировая болезнь поджелудочной железы в практике терапевта. Современные подходы
Неалкогольная жировая болезнь поджелудочной железы (НАЖБПЖ) — «новое» и неясное для врачей заболевание.
Исследования жирового перерождения тканей поджелудочной железы ведутся давно, но как нозология в практике врача она пока обсуждается мало и, несмотря на широкую распространенность, не получает достаточного внимания и, соответственно, в большинстве случаев – пациенты с таким нарушением не получают своевременного лечения.
Комментарий эксперта: Проф. Н. Б. Губергриц
«Конечно, на самом деле оно существует давно. Это просто мы с вами неправильно трактовали соответствующие изменения поджелудочной железы (ПЖ).
А если и догадывались, то у нас не было возможности называть эту нозологическую единицу именно так. Да и сейчас нет соответствующей рубрики в МКБ-10. Но теперь мы точно знаем, что НАЖБПЖ существует.
А значит – требует особой терапевтической стратегии».
Пожалуй, лишним будет напоминать, что ожирение рассматривается мировым медицинским сообществом как эпидемия, приобретшая глобальные масштабы. Особенно настораживает то, что все чаще ожирение встречается у детей и лиц молодого возраста.
Согласно статистическим данным ВОЗ, более 15% населения мира имеет избыточную массу тела или ожирение. Причем, этот показатель возрастает каждое десятилетие.
Частота ожирения в США составляет 33,8%, в Западной Европе — — около 20%.
Четких статистических данных по Украине нет, но по мнениям экспертов, количество людей с ожирением в Украине вполне коррелируется с такими показателями для Европейских стран.
Стоит еще раз подчеркнуть, что информирование населения об опасностях ожирения – важнейшая задача и лежит она в большей мере на врачах – терапевтах (участковых, семейных…).
Не лишним будет напомнить пациенту, что ожирение ассоциируется с целым рядом заболеваний — метаболическим синдромом, сердечнососудистой патологией, сахарным диабетом и даже раком.
Оно может быть причиной не только указанной выше патологии, но и неврологических, кожных, психических заболеваний, патологии опорно-двигательного аппарата,т.е. ожирение — это междисциплинарная проблема.
Оно также может провоцировать развитие целого ряда различных заболеваний органов пищеварения: неалкогольного стеатогепатита, желчнокаменной болезни, гастроэзофагеальной рефлюксной болезни, функциональных нарушений пищеварительного тракта и др. И, в частности, с нарушением функционирования ПЖ.
Известно, что при ожирении происходит жировая инфильтрация ряда органов, таких, как печень, поперечнополосатые мышцы, сердце, ПЖ. Стеатоз ПЖ был впервые описан в 1933 году R. Ogilvie.
На аутопсийном материале он показал, что у худощавых людей ПЖ содержит не более 9% жира, а при ожирении эта доля возрастает до 17%. T. S.
Olsen (1978) представил данные о том, что объем жира в ПЖ существенно увеличивается с возрастом (p
Источник: https://medprosvita.com.ua/zhirovaya-bolezn-podzheludochnoy-zhelezyi-praktike-terapevta-sovremennyie/
Жировая инфильтрация поджелудочной железы
Конечно же, немаловажным будет отметить в этой статье причины, влекущие за собой столь опасную патологию.
Беда приходит ввиду нарушенного обмена веществ в организме. Липоматоз не стоит считать причиной патологических изменений.
Недуг является следствием того, что в организме наблюдается острая или же хроническая форма воспаления поджелудочной железы или же замещение жиром клеток печени.
Немаловажную роль в этом будет играть чрезмерное употребление спиртных напитков человеком, ожирение пациента.
Существенный вклад в развитие липоматоза вносит наследственный фактор, а также те ситуации, когда панкреатит лечили неверными средствами терапии, лишь усугубляя ситуацию.
Стеатоз поджелудочной железы (ПЖ) представляет собой патологию, при которой здоровые клетки органа преобразуются в жировые. При этом размер и контуры железы остаются без изменений, а вот функции стремительно утрачиваются.
Болезнь очень коварна, с длительным бессимптомным течением и необратимыми последствиями. Можно ли вовремя распознать недуг, и начать лечение?.
Отложения жира в печени и поджелудочной железе
Роль ПЖ в организме человека невозможно переоценить. Она выполняет множество жизненно важных функций: продуцирует пищеварительные ферменты, регулирует метаболические и обменные процессы, расщепляет белки, жиры и углеводы, поступающие в ЖКТ, отвечает за баланс инсулина и глюкагона (нормальный уровень сахара в крови).
Поджелудочная железа
Что же такое жировая инфильтрация ПЖ? Это патологический процесс, в результате которого в здоровых клетках железы начинают скапливаться жировые включения, вытесняя нормальные работоспособные структуры.
Когда ее клетки заменяются жировыми, то же самое происходит и с клетками печени. Разумеется, о нормальном пищеварении и обменных процессах речи быть уже не может, начинают страдать все органы и системы.
Ранее считалось, что данная патология развивается исключительно у пожилых людей и любителей алкоголя. Современная медицина опровергает эту гипотезу.
В настоящее время процент заболеваемости заметно увеличивается, причем даже среди молодежи и подростков. Самым печальным фактом является то, что медики до сих пор не могут с уверенностью объяснить такую тенденцию.
Стеатоз ПЖ классифицируется:
- По степени тяжести: при первой степени поражено до 30% тканей органа, при второй – от 30 до 60%, третья – это наиболее глубокое поражение железы, при котором свыше 60% клеток заменены жировыми (липоцитами), соответственно орган физически не может выполнять свои функции.
- По локализации: на очаговый, когда поражены клетки отдельных участков и диффузный, при котором страдают все клеточные ткани органа.
Стеатоз
- Первичным (чаще наследственного характера) либо вторичным, выявленным на фоне сопутствующих заболеваний.
- Мелкокапельным, при котором патологическое перерождение только начинается, клетки страдают, но еще способны выполнять свои функции; или крупнокапельным – когда клетки не могут справляться со своими задачами и погибают.
Стадии и клиника ожирения
На сегодняшний день практикующие медики выделяют несколько стадий запущенности липоматоза.
Определяются они на основе соотношения в процентном виде железистой и жировой ткани поджелудочной. С каждой из них можно ознакомиться немного ниже:
- 1 стадия. На начальной стадии патологии жировая ткань может занимать не больше 30 процентов органа.
- 2 стадия. Патология набирает обороты. В таких ситуациях замещение доходит до 60-ти процентов.
- 3 стадия. Жировая ткань занимает от 60 процентов и больше.
Окончательный диагноз врач ставит, опираясь на данные полученные после ультразвукового обследования пациента.
На картинке будет видно, как расположены жировые отложения и насколько обильно они задавливают орган. Благодаря УЗИ, удается со 100% точностью определить липоматоз.
- Стоит доверять своему лечащему врачу, который разработает специальную схему терапии, помогающую поддерживать стабильную работу органа для ведения нормальной жизнедеятельности пациентом.
- Стадии липоматоза в зависимости от состава жира в органе:
- 1-я степень – жировая ткань составляет 30% веса органа.
- 2-я степень – клетки жира составляют 60% веса.
- 3-я степень – масса жира более 60% веса органа.
При исследовании ультразвуком видна патология, произошедшая в железе. Липоматоз состоит из малых очагов, расположенных в хаотичном порядке по объему железы. Количество жира, размеры железы оцениваются при обследовании. Если жировой ткани немного, то поджелудочная железа не испытывает препятствий для нормального функционирования.
Больному человеку назначают лечебные процедуры в том случае, когда отдельные участки железы увеличены. Это обуславливает причины серьезных осложнений и заболеваний.
Функции железы не выполняются в нормальном режиме, если жировые клетки скопились у ее протоков. Это не зависит от тяжести ожирения.
Процесс переваривания пищи нарушается при сжимании протоков железы. При этом у больного появляются неприятные симптомы: рвота, тошнота, боли в железе, тяжесть в животе.
Пища при этом переваривается недостаточно, провоцирует слабость в теле, вздутие, повышенное образование газа.
Принято выделять 3 степени ожирения ПЖ:
- Изменения затрагивают не более 30% клеток железы.
- Жировые клетки составляют от 30 до 60% тканей органа.
- Более 60% клеток являются жировыми.
Однако эта классификация не является определяющей тяжесть заболевания. Истинная картина зависит от расположения, а также скученности отложений жира.
УЗИ поджелудочной является наиболее достоверным способом диагностики жировой инфильтрации (липодистрофии) органа. Изменения не затрагивают форму и размер ПЖ. Меняется только ее эхогенность, что и говорит о существующей патологии.
Признаки
Как уже было отмечено выше, клинических проявлений, как правило, нет. Патология может быть обнаружена во время регулярного осмотра.
Симптоматика становится ярче, когда 1/3 часть тканей железы покрывается жировой прослойкой.
Признаки будут сводиться к тому, что человек столкнется с болью в области живота. Она будет повсеместной.
Могут присутствовать приступы тошноты и рвоты. Только после опорожнения желудка облегчения испытать не удастся.
Возможны, проблемы со стулом. При диарее могут быть маслянистые вкрапления в каловых массах. Также больные сетуют на метеоризм, тяжесть в эпигастральной области и левого подреберья.
К характерной симптоматике жирового замещения железы можно отнести скачок глюкозы в крови. Это можно узнать из анализа биоматериала пациента.
Если же клетки жировой ткани формируют группы, то патология может быть осложнена липомой, под которой стоит понимать доброкачественное новообразование.
Симптомы инфильтрация поджелудочной железы
Ожирение печени или поджелудочной железы относится к достаточно опасным патологиям, способным значительно подорвать здоровье человека. Многие связывают такое явление только с чрезмерным употреблением алкоголя, что далеко не всегда соответствует действительности. Заболевание может коснуться любого человека при сочетании определенных факторов.
Такое заболевание, как ожирение печени и поджелудочной железы, имеет хороший прогноз на восстановление функций этих органов, но при своевременном выявлении патологии и проведении эффективного лечения.
При запущенной форме болезнь может вызвать серьезные последствия, в том числе развитие цирроза или хронического гепатита. Все это указывает на важность выявления болезни на ранней стадии.
Что представляет собой это заболевание?
Ожирение печени, или жировой гепатит (гепатоз) печени, представляет собой патологию, вызванную заменой печеночной ткани жировой структурой. Накопительная жировая болезнь печени (НЖБП) является рефлексивной реакцией печени на воздействие токсинов и некоторых патогенных факторов, связанных с заболеваниями и аномальными процессами в организме.
НЖБП относится к стеатозам, которые могут вызывать ожирение и других органов, в том числе поджелудочной железы. Ожирение печени — жировая инфильтрация печени.
Жировая инфильтрация печени происходит по причине накопления в ней жира. Такие изменения происходят по разным причинам, среди которых можно отметить воздействие алкоголя, некоторых лекарственных препаратов и других факторов.
Это неопасное заболевание, если начать его лечение вовремя. В самых тяжелых случаях такой недуг печени может привести к летальному исходу пациента.
Клинические симптомы и диагностика
В связи с тем, что жировая инфильтрация — это заболевание, которое связано с накоплением жира в тканях и клетках печени, вследствие воздействия на нее токсичных веществ, диагностика данного недуга имеет свою специфику.
Лечение
Подходя к вопросу лечения липоматоза, стоит заметить, что ни в коем случае нельзя заниматься самолечением при данной патологии.
Обнаружив в организме сбой, нужно сразу же отправиться на прием к доктору. Можно обратиться за помощью к терапевту, который выпишет назначение к узкому специалисту.
В разделе лечебной терапии стоит обозначить общие рекомендации по устранению жировой инфильтрации железы.
В первую очередь, это переход на дробное питание. Нужно придерживаться диеты, прописанной врачом, отказаться от приема спиртных напитков. Доктор пропишет прием инсулина и ферментивных средств.
Возможно, что в запущенных случаях будет проведена операция. Как правило, это касается 3 степени патологии.
Врач проведет полное обследование организма пациента и вынесет вердикт. Доктору нужно доверять и полагаться на его квалифицированное мнение.
Необходимо также заметить, что ожирение поджелудочной не фиксируется у всех те, кто болеет панкреатитом.
- Зачастую, в группе риска оказываются те люди, которые имеют чрезмерный вес.
- Если же человеку был поставлен диагноз — алиментарное ожирение, рекомендуется пройти обследование, дабы точно знать, что железа не страдает от жировых отложений.
- Так как поджелудочная является одним из основных органов пищеварительной системы, то без отладки питания восстановить работу железы не удастся.
Рекомендуется лично узнать, каковыми являются особенности питания при липоматозе.
Ожирение развивается постепенно. Консервативные лечебные методы могут оказать на развитие заболевания необходимое влияние. Диета является частью лечения. Питатья рекомендуют часто и понемногу. Такой режим питания не позволяет жировой ткани откладываться в железе, возобновляются липотропные реакции.
Питание по диете производит лечебный эффект, если употреблять продукты:
- тыкву;
- картофель;
- мясо;
- кабачки;
- кисломолочные продукты;
- рис.
Хирургическое вмешательство назначается при 3-й стадии липоматоза, серьезных поражениях органа. У больного нарушается переваривание пищи, появляется слабость.
Операции на железе считаются сложными, поэтому их рекомендуют только при тяжелых осложнениях. При соблюдении больным назначения врача, питании по диете будет хороший прогноз лечения и скорого выздоровления.
- При появлении симптомов панкреатита, следует немедленно обратиться к специалисту для точной постановки диагноза Необходимо отказаться от грубой клетчатки, исключить жареные блюда.
- Ввести пяти- или шестиразовый режим питания.
При лечении хронической формы заболевания используют такие же препараты, как и при лечении острой формы в сочетании с выявлением и лечением заболевания, которое стало причиной жировой инфильтрации поджелудочной железы (сахарного диабета и других нарушений эндокринной системы).
В наше время стало популярным обращение к народным методам лечения заболеваний. При лечении жировой инфильтрации поджелудочной железы придерживаются строгой диеты, употребляют сборы лекарственных трав, а также занимаются специальной дыхательной гимнастикой, которая действует на внутренние органы, как массаж.
medicsguru.ru
Жировые изменения тканей поджелудочной железы могут привести к полному угнетению ее функций – выработке инсулина, глюкагона и панкреатического сока. Чем хуже выполняет свою роль в организме ПЖ, тем большую нагрузку испытывают близлежащие органы и вся пищеварительная система.
Жировая дегенерация представляет собой отмирание рабочих тканей того или иного органа и их замещение на ткань жировую. Жировая дегенерация в печени или в сердце может спровоцировать серьезные отклонения в их работе.
Замещение здоровой ткани может происходить из-за неправильного питания или злоупотребления алкогольными напитками или недостаточного поступления кислорода в ткани по причине нарушения кровотока в организме или уменьшения концентрации гемоглобина в крови.
Патология печени
Медикаментозный подход
Исключительно врач способен подобрать грамотное медикаментозное лечение ожирения поджелудочной.
Как правило, акцент в лечении идет на прием средств, которые помогают наладить работу органов ЖКТ.
На основе пищевых ферментов созданы такие препараты, как Фестал, Мезим или же Панкреатин. Они могут быть прописаны гастроэнтерологом.
Также не исключен прием спазмолитиков – Но-шпа, Платифиллин и пр. Могут потребоваться лекарства, способные нормализовать гормональный фон. Принимать их нужно внимательно, не нарушая курс и дозировку.
При ситуациях с запущенной стадией ожирения железы назначается хирургическое вмешательство.
Оперативные методы нацелены на удаление жировых клеток в органе. Тут стоит заметить, что жировые ткани в последующем могут быть заменены рубцовыми, а потому говорить о продолжительном результате операций на железе нельзя.
Нюансы в питании
Если поставлен диагноз – ожирение поджелудочной, обязательно стоит выполнять все назначения врача и придерживаться пищевых особенностей. Все это позволит исключить негативное влияние на железу.
Лечебная диета может быть также использована в качестве профилактической меры. Она предусматривает потребление жирных ненасыщенных кислот.
Получить их можно в растительном масле. Из рациона стоит убрать те продукты, которые плохо усваиваются, соответственно, не дают пищеварительному акту проходить в нормальном режиме.
Они также способны усилить интенсивность воспаления в паренхиме поджелудочной. Это жирные и жареные блюда, спиртное, острое, специи и приправы.
В список запретных угощений стоит отнести свежую сдобу, кондитерские продукты, соленое и разнообразные соусы.
Если липоматоз сопряжен с диагнозом сахарного диабета, то в рационе не должно быть много углеводов.
Дробный вариант питания при ожирении поджелудочной является оптимальным. Предусматривает он употребление еды по 5-6 раз в день, при этом порции не должны быть более 250-300 грамм.
За 2 часа до сна кушать не рекомендуется вовсе. Этот прием позволяет избежать нагрузки для поджелудочной железы.
Рекомендуется и вовсе расстаться с привычкой после обильной трапезы прилечь. Это негативно отражается на состоянии важнейших органов ЖКТ.
Обязательной мерой является отладка питьевого режима. Пациент с липоматозом должен пить в день от 2,5 л воды.
Сюда не входят настои, чаи, морсы или же компоты. Это должна быть чистая простая вода. Можно пить также минеральную сульфатно-магниевую воду.
Источник: https://pechen.top/chistka/zhirovaya-infiltratsiya-podzhe/